Esta información es producida y suministrada por el Instituto Nacional del Cáncer (NCI, por sus siglas en inglés). La información en este tema puede haber cambiado desde que se escribió. Para la información más actual, comuníquese con el Instituto Nacional del Cáncer a través del Internet en la página web http://cancer.gov o llame al 1-800-4-CANCER.
Hepatoblastoma
Hepatoblastoma is a cancer that forms in the tissues of the liver. It is the most common type of childhood liver cancer and usually affects children younger than 3 years of age.
The liver is one of the largest organs in the body. It has two lobes and fills the upper right side of the abdomen inside the rib cage. Three of the many important functions of the liver are the following:
- to make bile to help digest fats from food
- to store glycogen (sugar), which the body uses for energy
- to filter harmful substances from the blood so they can be passed from the body in stools and urine

In hepatoblastoma, the histology (how the cancer cells look under a microscope) affects the way the cancer is treated. The histology for hepatoblastoma may be one of the following:
- well-differentiated fetal (pure fetal) histology
- small cell undifferentiated histology hepatoblastoma and rhabdoid tumors of the liver
- mixed epithelial and fetal histology (non–well-differentiated fetal histology, non-small cell undifferentiated histology)
Causes and risk factors for hepatoblastoma
Hepatoblastoma is caused by certain changes in the way the liver cells function, especially how they grow and divide into new cells. Often, the exact cause of the cell changes is unknown. To learn more about how cancer develops, see What Is Cancer?
A risk factor is anything that increases the chance of getting a disease. Not every child with one or more of these risk factors will develop hepatoblastoma, and it will develop in some children who don't have a known risk factor. Talk with your child's doctor if you think your child may be at risk.
The following syndromes or conditions are risk factors for hepatoblastoma:
- Aicardi syndrome
- Beckwith-Wiedemann syndrome
- hemihyperplasia
- familial adenomatous polyposis (FAP)
- glycogen storage disease
- premature birth with a very low weight at birth
- Simpson-Golabi-Behmel syndrome
- certain genetic changes, such as trisomy 18
Children at risk of developing hepatoblastoma may have tests done to check for cancer before any symptoms appear. Every 3 months from birth (or diagnosis of a risk factor) until the child is 4 years old, an abdominal ultrasound exam and test to check the level of alpha-fetoprotein (AFP) in the blood are done.
Symptoms of hepatoblastoma
Children may not have symptoms of hepatoblastoma until the tumor has grown bigger. It's important to check with your child's doctor if your child has any symptoms below:
- a lump in the abdomen
- swelling in the abdomen
- pain in the abdomen
- weight loss for no known reason
- loss of appetite
- nausea and vomiting
These symptoms may be caused by conditions other than hepatoblastoma. The only way to know is to see your child's doctor.
Tests to diagnose hepatoblastoma
If your child has symptoms that suggest hepatoblastoma, the doctor will need to find out if these are due to cancer or to another condition. The doctor will ask you when the symptoms started and how often your child has been having them. They will also ask about your child's personal and family medical history and do a physical exam. Based on these results, the doctor may recommend diagnostic tests to find out if your child has hepatoblastoma. The results of these tests will also help you and your child's doctor plan treatment.
The following tests and procedures may be used to diagnose hepatoblastoma:
Serum tumor marker test
Serum tumor marker tests measure the amounts of certain substances released into the blood by organs, tissues, or tumor cells in the body. Certain substances are linked to specific types of cancer when found in increased levels in the blood. These are called tumor markers. The blood of children who have liver cancer may have increased amounts of a hormone called beta-human chorionic gonadotropin (beta-hCG) or a protein called AFP. Other cancers, benign liver tumors, and certain noncancer conditions, including cirrhosis and hepatitis, can also increase AFP levels.
SMARCB1gene testing
SMARCB1 gene testing is a laboratory test in which a sample of blood or tissue is tested for certain changes in the SMARCB1 gene.
Complete blood count (CBC)
A sample of blood is drawn and checked for the following:
- the number of red blood cells, white blood cells, and platelets
- the amount of hemoglobin (the protein that carries oxygen) in the red blood cells
- the portion of the blood sample made up of red blood cells
Liver function tests
Liver function tests measure the amounts of certain substances released into the blood by the liver. A higher-than-normal amount of a substance can be a sign of liver damage or cancer.
Blood chemistry studies
Blood chemistry studies measure the amounts of certain substances, such as bilirubin or lactate dehydrogenase (LDH), released into the blood by organs and tissues in the body. An unusual (higher or lower than normal) amount of a substance can be a sign of disease.
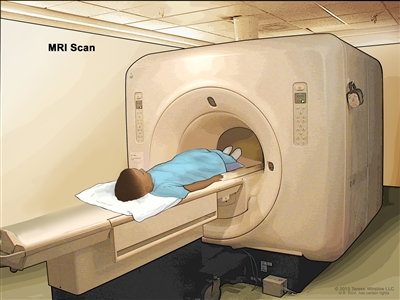
Magnetic resonance imaging (MRI) with gadolinium
MRI uses a magnet, radio waves, and a computer to make a series of detailed pictures of areas inside the liver. A substance called gadolinium is injected into a vein. The gadolinium collects around the cancer cells so they show up brighter in the picture. This procedure is also called nuclear MRI.
CT scan (CAT scan)
A CT scan uses a computer linked to an x-ray machine to make a series of detailed pictures of areas inside the body, taken from different angles. A dye may be injected into a vein or swallowed to help the organs or tissues show up more clearly. This procedure is also called computed tomography, computerized tomography, or computerized axial tomography.
In childhood liver cancer, a CT scan of the chest and abdomen is usually done.
To learn more, see Computed Tomography (CT) Scans and Cancer.

Ultrasound exam
An ultrasound exam is a procedure in which high-energy sound waves (ultrasound) are bounced off internal tissues or organs and make echoes. The echoes form a picture of body tissues called a sonogram. In childhood liver cancer, an ultrasound exam of the abdomen to check the large blood vessels is usually done.

Chest x-ray
A chest x-ray is an x-ray of the lungs. An x-ray is a type of high-energy radiation that can go through the body onto film, making a picture of areas inside the body.
Biopsy
Biopsy is a procedure in which a sample of tissue is removed from the tumor so that a pathologist can view it under a microscope to check for signs of cancer. The doctor may remove as much tumor as safely possible during the same biopsy procedure.
Immunohistochemistry
Immunohistochemistry uses antibodies to check for certain antigens (markers) in a sample of a patient's tissue. The antibodies are usually linked to an enzyme or a fluorescent dye. After the antibodies bind to a specific antigen in the tissue sample, the enzyme or dye is activated, and the antigen can then be seen under a microscope. This type of test is used to check for a certain gene mutation, to help diagnose cancer, and to help tell one type of cancer from another type of cancer. This test may be used to look for changes in the INI1 gene.
Getting a second opinion
You may want to get a second opinion to confirm your child's diagnosis and treatment plan. If you seek a second opinion, you will need to get important medical test results and reports from the first doctor to share with the second doctor. The second doctor will review the pathology report, slides, and scans before giving a recommendation. They may agree with the first doctor, suggest changes or another approach, or provide more information about your child's cancer.
To learn more about choosing a doctor and getting a second opinion, see Finding Cancer Care. You can contact NCI's Cancer Information Service via chat, email, or phone (both in English and Spanish) for help finding a doctor or hospital that can provide a second opinion. For questions you might want to ask at your appointments, see Questions to Ask Your Doctor.
Prognostic factors for hepatoblastoma
If your child has been diagnosed with hepatoblastoma, you may have questions about how serious the cancer is and your child's chances of survival. The likely outcome or course of a disease is called prognosis.
The prognosis for hepatoblastoma depends on the following:
- the PRETEXT group
- the size of the tumor
- whether the type of hepatoblastoma is well-differentiated fetal (pure fetal) or small cell undifferentiated histology
- whether the cancer has spread to other places in the body, such as the diaphragm, lungs, or certain large blood vessels
- whether there is more than one tumor in the liver
- whether the outer covering around the tumor has broken open
- how the cancer responds to chemotherapy
- whether the cancer can be removed completely by surgery
- whether your child can have a liver transplant
- whether the AFP blood levels go down after treatment
- your child's age
- whether the cancer has just been diagnosed or has come back after treatment
For hepatoblastoma that comes back after initial treatment, the prognosis depends on the following:
- where in the body the tumor recurred
- the type of treatment used to treat the initial cancer
Hepatoblastoma may be cured if the tumor is small and can be completely removed by surgery.
No two people are alike, and responses to treatment can vary greatly. Your child's cancer care team is in the best position to talk with you about your child's prognosis.
Stages of hepatoblastoma
Cancer stage describes the extent of cancer in the body, especially whether the cancer has spread from where it first formed to other parts of the body.
In hepatoblastoma, the PRETEXT and POSTTEXT groups are used instead of stage to plan treatment. The results of the tests and procedures done to detect, diagnose, and find out whether the cancer has spread are used to determine the PRETEXT and POSTTEXT groups.
Two grouping systems are used for hepatoblastoma to decide whether the tumor can be removed by surgery:
- The PRETEXT group describes the tumor before the patient has any treatment.
- The POSTTEXT group describes the tumor after the patient has had treatment such as neoadjuvant chemotherapy.
The liver is divided into four sections for the two grouping systems. The PRETEXT and POSTTEXT groups depend on which sections of the liver have cancer. There are four PRETEXT and POSTTEXT groups.
PRETEXT and POSTTEXT group I

In group I, the cancer is found in one section of the liver. Three sections of the liver that are next to each other do not have cancer in them.
PRETEXT and POSTTEXT group II

In group II, cancer is found in one or two sections of the liver. Two sections of the liver that are next to each other do not have cancer in them.
PRETEXT and POSTTEXT group III

In group III, one of the following is true:
- Cancer is found in three sections of the liver, and one section does not have cancer.
- Cancer is found in two sections of the liver, and two sections that are not next to each other do not have cancer in them.
PRETEXT and POSTTEXT group IV

In group IV, cancer is found in all four sections of the liver.
Progressive and recurrent hepatoblastoma
Hepatoblastoma can be a progressive or refractory disease. Progressive hepatoblastoma is cancer that continues to grow, spread, or worsen. Refractory hepatoblastoma is cancer that no longer responds to treatment.
Recurrent hepatoblastoma is cancer that has recurred (come back) after it has been treated. The cancer may come back in the liver or as metastatic tumors in other parts of the body. Tests will be done to help determine where the cancer has returned in the body, if it has spread, and how far. The type of treatment that your child will have for recurrent hepatoblastoma will depend on how far it has spread.
To learn more, see Recurrent Cancer: When Cancer Comes Back.
Types of treatment for hepatoblastoma
There are different types of treatment for children and adolescents with hepatoblastoma. You and your child's care team will work together to decide treatment. Many factors will be considered, such as your child's overall health and whether the cancer is newly diagnosed or has come back.
A pediatric oncologist, a doctor who specializes in treating children with cancer, will oversee treatment. The pediatric oncologist works with other health care providers who are experts in treating children with hepatoblastoma and who specialize in certain areas of medicine. It is especially important to have a pediatric surgeon with experience in liver surgery who can send patients to a liver transplant program if needed. This may include the following specialists and others:
- pediatrician
- radiation oncologist
- pathologist
- pediatric nurse specialist
- rehabilitation specialist
- psychologist
- social worker
- nutritionist
- child-life specialist
- fertility specialist
Your child's treatment plan will include information about the cancer, the goals of treatment, treatment options, and the possible side effects. It will be helpful to talk with your child's care team before treatment begins about what to expect. For help every step of the way, see our downloadable booklet, Children with Cancer: A Guide for Parents.
Surgery
When possible, the cancer is removed by surgery. The types of surgery that may be done are:
- Partial hepatectomy removes the part of the liver where cancer is found by surgery. The part removed may be a wedge of tissue, an entire lobe, or a larger part of the liver, along with a small amount of normal tissue around it.
- Total hepatectomy and liver transplant is the removal of the entire liver by surgery, followed by a transplant of a healthy liver from a donor. A liver transplant may be possible when cancer has not spread beyond the liver, and a donated liver can be found. If the patient has to wait for a donated liver, other treatment is given as needed.
- Resection of metastases is surgery to remove cancer that has spread outside of the liver, such as to nearby tissues, the lungs, or the brain.
The type of surgery that can be done depends on the following:
- the PRETEXT group and POSTTEXT group
- the size of the primary tumor
- whether there is more than one tumor in the liver
- whether the cancer has spread to nearby large blood vessels
- the level of AFP in the blood
- whether the tumor can be shrunk by chemotherapy, so that it can be removed by surgery
- whether a liver transplant is needed
Chemotherapy is sometimes given before surgery to shrink the tumor and make it easier to remove. This is called neoadjuvant therapy.
After the doctor removes all the cancer that can be seen at the time of the surgery, some patients may be given chemotherapy or radiation therapy to kill any cancer cells that are left. Treatment given after the surgery, to lower the risk that the cancer will come back, is called adjuvant therapy.
Watchful waiting
Watchful waiting is closely monitoring a patient's condition without giving any treatment until signs or symptoms appear or change. In hepatoblastoma, this treatment is only used for small well-differentiated fetal (pure fetal) histology tumors that have been completely removed by surgery.
Chemotherapy
Chemotherapy (also called chemo) uses drugs to stop the growth of cancer cells, either by killing the cells or by stopping them from dividing. Chemotherapy may be given alone or with other types of treatment, such as radiation therapy.
There are two ways to give chemotherapy to treat hepatoblastoma.
- Systemic chemotherapy is chemotherapy that is injected into a vein. When given this way, the drugs enter the bloodstream and can reach cancer cells throughout the body.
- Regional chemotherapy is chemotherapy that is placed directly into the cerebrospinal fluid, an organ, or a body cavity such as the abdomen. When given this way, the drugs mainly affect cancer cells in those areas.
Chemoembolization of the hepatic artery (the main artery that supplies blood to the liver) is a type of regional chemotherapy used to treat hepatoblastoma that cannot be removed by surgery. The anticancer drug is injected into the hepatic artery through a catheter (thin tube). The drug is mixed with a substance that blocks the artery, cutting off blood flow to the tumor. Most of the anticancer drug is trapped near the tumor, and only a small amount of the drug reaches other parts of the body. The blockage may be temporary or permanent, depending on the substance used to block the artery. The tumor is prevented from getting the oxygen and nutrients it needs to grow. The liver continues to receive blood from the hepatic portal vein, which carries blood from the stomach and intestine to the liver. This procedure is also called transarterial chemoembolization, or TACE.
Chemotherapy drugs used to treat hepatoblastoma include:
- carboplatin
- cisplatin
- doxorubicin
- etoposide
- fluorouracil (5-FU)
- ifosfamide
- irinotecan
- vincristine
Combinations of these drugs may be used. Other chemotherapy drugs not listed here may also be used.
To learn more about how chemotherapy works, how it is given, common side effects, and more, see Chemotherapy to Treat Cancer.
Radiation therapy
Radiation therapy uses high-energy x-rays or other types of radiation to kill cancer cells or keep them from growing. The way the radiation therapy is given depends on the type of the cancer being treated and the PRETEXT or POSTTEXT group.
Hepatoblastoma may be treated with external beam radiation therapy or internal radiation therapy.
- External radiation therapy uses a machine outside the body to send radiation toward the area of the body with cancer. External radiation therapy is used to treat hepatoblastoma that cannot be removed by surgery or has spread to other parts of the body.
- Internal radiation therapy uses a radioactive substance sealed in needles, seeds, wires, or catheters that are placed directly into or near the cancer.
Radioembolization is a type of internal radiation therapy used to treat hepatoblastoma. A very small amount of a radioactive substance is attached to tiny beads that are injected into the hepatic artery (the main artery that supplies blood to the liver) through a thin tube called a catheter. The beads are mixed with a substance that blocks the artery, cutting off blood flow to the tumor. Most of the radiation is trapped near the tumor to kill the cancer cells. This is done to shrink the tumor or to relieve symptoms and improve quality of life for children with hepatoblastoma.
To learn more about radiation therapy and its side effects, see External Beam Radiation Therapy for Cancer and Radiation Therapy Side Effects.
Radiofrequency ablation therapy
Radiofrequency ablation uses needles inserted directly through the skin or through an incision in the abdomen to reach the tumor. High-energy radio waves heat the needles and tumor, which kills cancer cells. Radiofrequency ablation is being used to treat recurrent hepatoblastoma.
Clinical trials
A treatment clinical trial is a research study meant to help improve current treatments or obtain information on new treatments for patients with cancer. Because cancer in children is rare, taking part in a clinical trial should be considered.
Use our clinical trial search to find NCI-supported cancer clinical trials that are accepting patients. You can search for trials based on the type of cancer, the age of the patient, and where the trials are being done. Some clinical trials are open only to patients who have not started treatment. Clinical trials supported by other organizations can be found on the ClinicalTrials.gov website.
To learn more, see Clinical Trials Information for Patients and Caregivers.
Targeted therapy
Targeted therapy uses drugs or other substances to block the action of specific enzymes, proteins, or other molecules involved in the growth and spread of cancer cells. Targeted therapy is being studied for the treatment of hepatoblastoma that has come back after treatment.
To learn more about how targeted therapy works against cancer, what to expect when having targeted therapy, and targeted therapy side effects, see Targeted Therapy to Treat Cancer.
Treatment of newly diagnosed hepatoblastoma
Treatment options for newly diagnosed hepatoblastoma that can be removed by surgery at the time of diagnosis may include the following:
- surgery to remove the tumor, followed by combination chemotherapy, for hepatoblastoma that is mixed epithelial and fetal histology (not well-differentiated fetal histology) or aggressive chemotherapy for small cell undifferentiated histology
- surgery to remove the tumor, followed by watchful waiting or chemotherapy, for hepatoblastoma with well-differentiated fetal histology
Treatment options for newly diagnosed hepatoblastoma that cannot be removed by surgery or is not removed at the time of diagnosis may include the following:
- combination chemotherapy to shrink the tumor, followed by surgery to remove the tumor
- combination chemotherapy, followed by a liver transplant
- chemoembolization or radioembolization of the hepatic artery to shrink the tumor, followed by surgery to remove the tumor
- if the tumor in the liver cannot be removed by surgery, but there are no signs of cancer in other parts of the body, the treatment may be a liver transplant
For newly diagnosed hepatoblastoma that has spread to other parts of the body at the time of diagnosis, combination chemotherapy is given to shrink the tumors in the liver and cancer that has spread to other parts of the body. After chemotherapy, imaging tests are done to check whether the tumors can be removed by surgery.
Treatment options may include the following:
- If the tumors in the liver and other parts of the body (usually nodules in the lung) can be removed, surgery will be done to remove the tumors, followed by chemotherapy to kill any cancer cells that may remain.
- If the tumor in other parts of the body cannot be removed, or a liver transplant is not possible, chemotherapy, chemoembolization or radioembolization of the hepatic artery, or radiation therapy may be given.
- If the tumor in other parts of the body cannot be removed, or the patient does not want surgery, radiofrequency ablation may be given.
Treatment options in clinical trials for newly diagnosed hepatoblastoma include the following:
- a clinical trial of chemotherapy and surgery
Treatment of progressive or recurrent hepatoblastoma
Treatment of progressive or recurrent hepatoblastoma may include the following:
- surgery to remove isolated (single and separate) metastatic tumors with or without chemotherapy
- radiofrequency ablation
- combination chemotherapy
- liver transplant
Side effects and late effects of treatment
For information about side effects that begin during treatment for cancer, see our Side Effects page.
Problems from cancer treatment that begin 6 months or later after treatment and continue for months or years are called long-term or late effects. Late effects of cancer treatment may include the following:
- physical problems that affect liver function or hearing
- changes in mood, feelings, thinking, learning, or memory
- second cancers (new types of cancer)
Some late effects may be treated or controlled. It is important to talk with your child's doctors about the long-term effects cancer treatment can have on your child. To learn more, see Late Effects of Treatment for Childhood Cancer.
Follow-up care
As your child goes through treatment, they will have follow-up tests or checkups. Some of the tests that were done to diagnose the cancer or to find out the treatment group may be repeated to see how well the treatment is working. Decisions about whether to continue, change, or stop treatment may be based on the results of these tests.
Some of the tests will continue to be done from time to time after treatment has ended. The results of these tests can show if your child's condition has changed, or if the cancer has recurred (come back).
Coping with your child's cancer
When a child has cancer, every member of the family needs support. Taking care of yourself during this difficult time is important. Reach out to your child's treatment team and to people in your family and community for support. To learn more, see Support for Families When a Child Has Cancer and the booklet Children with Cancer: A Guide for Parents.
Carcinoma hepatocelular en niños
El carcinoma hepatocelular en niños es un tipo de cáncer raro que se forma en las células del hígado llamadas hepatocitos. Los hepatocitos son las células del hígado más comunes y las que desempeñan la mayoría de las funciones de este órgano.
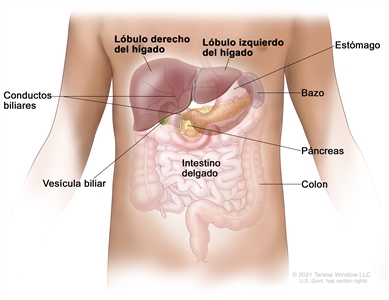
El hígado es uno de los órganos más grandes del cuerpo. Está detrás de las costillas, en la parte superior derecha del abdomen, y tiene dos lóbulos. El hígado tiene muchas funciones importantes y tres de ellas son las siguientes:
- Producir la bilis para ayudar a digerir las grasas de los alimentos.
- Almacenar glucógeno (azúcar), que el cuerpo usa para obtener energía.
- Filtrar sustancias dañinas de la sangre para que salgan del cuerpo en las heces y la orina.
El carcinoma hepatocelular en niños suele afectar a niños mayores y a adolescentes. Es más común en lugares de Asia donde hay tasas más elevadas de infección por el virus de la hepatitis B que en los Estados Unidos.
El carcinoma hepatocelular es el tipo más común de cáncer de hígado en adultos. Los factores de riesgo, la estadificación y el tratamiento de los niños son diferentes a los de los adultos. Para obtener información sobre el carcinoma hepatocelular en adultos, consulte ¿Qué es el cáncer de hígado?
Causas y factores de riesgo del carcinoma hepatocelular en niños
Ciertos cambios en el funcionamiento de las células del hígado, en especial en cómo se desarrollan y se dividen para formar nuevas células, causan carcinoma hepatocelular en niños. A menudo se desconoce la causa exacta de estos cambios en las células. Para obtener más información sobre cómo se forma el cáncer, consulte ¿Qué es el cáncer?
Un factor de riesgo es cualquier cosa que aumenta la probabilidad de presentar una enfermedad. No todos los niños con uno o más de estos factores de riesgo tendrán un carcinoma hepatocelular. Además, es posible que algunos niños sin factores de riesgo conocidos lo presenten.
Los siguientes síndromes o afecciones son factores de riesgo del carcinoma hepatocelular en niños:
- Síndrome de Alagille.
- Glucogenosis.
- Infección por el virus de la hepatitis B que pasó de la madre al hijo en el momento del nacimiento.
- Colestasis intrahepática familiar progresiva.
- Tirosinemia. Algunos pacientes con tirosinemia reciben un diagnóstico de carcinoma hepatocelular después de un trasplante de hígado, antes de que haya signos o síntomas de cáncer.
Es posible que el carcinoma hepatocelular se presente en niños sin enfermedad del hígado preexistente.
Consulte con el médico si piensa que su niño está en riesgo.
Síntomas del carcinoma hepatocelular en niños
A veces los niños con carcinoma hepatocelular no tienen síntomas hasta que el tumor ha crecido. Es importante consultar con el médico si su niño presenta alguno de los siguientes síntomas:
- Masa en el abdomen.
- Hinchazón en el abdomen.
- Dolor abdominal.
- Pérdida de peso por motivos desconocidos.
- Pérdida del apetito.
- Náuseas y vómitos.
Es posible que otras afecciones que no son carcinoma hepatocelular causen estos síntomas. La única manera de saberlo es mediante una consulta médica.
Pruebas para diagnosticar el carcinoma hepatocelular en niños
Si su niño presenta síntomas que indican un posible carcinoma hepatocelular, el médico deberá determinar si estos se deben a un cáncer o a otra afección. Le preguntará cuándo empezaron los síntomas y cuán a menudo se presentan. En la consulta médica también le preguntarán sobre la historia médica familiar y los antecedentes médicos personales del niño y le harán un examen físico. A partir de estos resultados, es posible que el equipo médico indique pruebas diagnósticas para determinar si su hijo tiene carcinoma hepatocelular. Los resultados de estas pruebas también ayudarán a planificar el tratamiento.
Las siguientes pruebas y procedimientos se usan para diagnosticar el carcinoma hepatocelular en niños:
Prueba sérica de marcadores tumorales
En las pruebas séricas de marcadores tumorales se miden las cantidades de ciertas sustancias que los órganos, los tejidos o las células tumorales liberan en la sangre. Ciertas sustancias se relacionan con tipos específicos de cáncer cuando se encuentran en concentraciones más altas en la sangre. Estas sustancias se llaman marcadores tumorales. La sangre de los niños que tienen cáncer de hígado a veces contiene cantidades altas de una hormona que se llama gonadotropina coriónica humana β (GCh-β), o una proteína que se llama alfafetoproteína (AFP). Es posible que otros tipos de cáncer, otros tumores hepáticos benignos y ciertas afecciones no cancerosas, como la cirrosis y la hepatitis también aumenten las concentraciones de AFP.
Recuento sanguíneo completo
El recuento sanguíneo completo (RSC) es un procedimiento en el que se toma una muestra de sangre para verificar los siguientes elementos:
- El número de glóbulos rojos, glóbulos blancos y plaquetas.
- La cantidad de hemoglobina (proteína que transporta el oxígeno) en los glóbulos rojos.
- La parte de la muestra compuesta por glóbulos rojos.
Pruebas del funcionamiento hepático
En las pruebas del funcionamiento hepático se mide la cantidad de ciertas sustancias que el hígado libera en la sangre. Una cantidad más alta que la normal de una sustancia, a veces, es un signo de daño hepático o cáncer de hígado.
Estudios bioquímicos de la sangre
Los estudios bioquímicos de la sangre miden la cantidad de ciertas sustancias, como la bilirrubina o la lactato–deshidrogenasa (LDH) que los órganos y tejidos del cuerpo liberan en la sangre. Una cantidad anormal (mayor o menor que la normal) de una sustancia quizás sea un signo de enfermedad.
Ensayo de hepatitis
El ensayo de hepatitis es una prueba que verifica si hay fragmentos (trozos) del virus de la hepatitis.
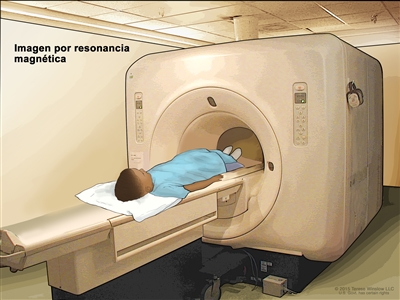
Imágenes por resonancia magnética con gadolinio
Las imágenes por resonancia magnética (IRM) son un procedimiento en el que se usa un imán, ondas de radio y una computadora para crear una serie de imágenes detalladas de áreas del interior del hígado. Se inyecta en una vena una sustancia que se llama gadolinio. El gadolinio se acumula alrededor de las células cancerosas y las hace aparecer más brillantes en la imagen. Este procedimiento también se llama IRM nuclear.
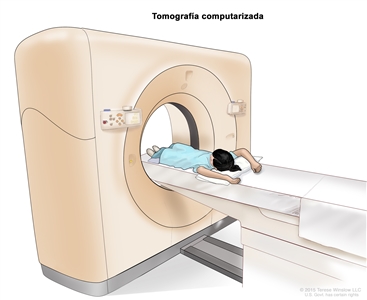
Tomografía computarizada
La tomografía computarizada (TC) es un procedimiento en el que se usa una computadora conectada a una máquina de rayos X para tomar una serie de imágenes detalladas del interior del cuerpo desde ángulos diferentes. Se inyecta un tinte en una vena o se ingiere para que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
En el caso del cáncer de hígado infantil, se suele hacer una TC del tórax (pecho) y del abdomen.
Para obtener más información, consulte Exploraciones con tomografía computarizada (TC) para el cáncer.
Ecografía
La ecografía es un procedimiento para el que se hacen rebotar ondas de sonido de alta energía (ultrasónicas) en los tejidos u órganos internos a fin de producir ecos. Los ecos forman una imagen de los tejidos del cuerpo que se llama ecograma. En el caso del cáncer de hígado infantil, se suele hacer una ecografía del abdomen para observar los vasos sanguíneos principales.
Radiografía del tórax
La radiografía de tórax es una radiografía de los pulmones. Un rayo X es un tipo de radiación de alta energía que puede atravesar el cuerpo y plasmarse en una película, lo que permite obtener una imagen de áreas del interior del cuerpo.
Biopsia
La biopsia es un procedimiento por el que se obtiene una muestra de tejido del tumor para que un patólogo lo observe al microscopio y determine si hay signos de cáncer. Durante el mismo procedimiento de biopsia, a veces el médico extirpa una cantidad del tumor, siempre que sea posible y seguro.
Prueba inmunohistoquímica
En la prueba inmunohistoquímica, se usan anticuerpos para determinar si hay ciertos antígenos (marcadores) en una muestra de tejido de un paciente. Por lo general, los anticuerpos se unen a una enzima o un tinte fluorescente. Una vez que los anticuerpos se unen a un antígeno específico en una muestra de tejido, se activa la enzima o el tinte y se observa el antígeno al microscopio. Este tipo de prueba se usa para diagnosticar el cáncer y diferenciarlo de otros tipos de cáncer.
En busca de una segunda opinión
Quizás usted quiera una segunda opinión para confirmar el diagnóstico del niño y el plan de tratamiento. Para esto, necesitará los resultados de las pruebas y los informes médicos importantes a fin de compartirlos con el profesional médico a quien usted vaya a pedir una segunda opinión. Durante la cita para obtener una segunda opinión, se revisará el informe de patología, las preparaciones de laboratorio y las pruebas por imágenes antes de darle una recomendación. Es posible que esta coincida con las recomendaciones iniciales, se sugieran cambios u otros abordajes, o se le proporcione más información sobre el cáncer de su niño.
Para obtener más información sobre cómo elegir profesionales médicos y obtener una segunda opinión, consulte Búsqueda de tratamiento para el cáncer. Para obtener información sobre profesionales médicos u hospitales que pueden proporcionar una segunda opinión, comuníquese por teléfono, chat o correo electrónico con el Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Para obtener información sobre preguntas que tal vez quiera hacer durante esta cita, consulte Preguntas para el médico sobre el cáncer.
Factores pronósticos del carcinoma hepatocelular en niños
Si su niño recibe un diagnóstico de carcinoma hepatocelular es posible que usted tenga preguntas sobre la gravedad del cáncer y la probabilidad que tiene de sobrevivir. El pronóstico es el resultado o la evolución probable de una enfermedad, en el caso del carcinoma hepatocelular en niños, muchos factores como los siguientes podrían afectar dicho pronóstico:
- El grupo de PRETEXT.
- Si el cáncer se puede extirpar por completo mediante cirugía.
- Si el cáncer se diseminó a otros lugares del cuerpo, como los pulmones.
- La forma en que el cáncer reacciona a la quimioterapia.
- Si el niño tiene una infección por hepatitis B.
- Si el cáncer recién se diagnosticó o volvió después del tratamiento.
Para el carcinoma hepatocelular en niños que recidiva (vuelve) después del tratamiento inicial, el pronóstico depende de los siguientes aspectos:
- Lugar del cuerpo donde reapareció el tumor.
- Tipo de tratamiento que se usó para el cáncer inicial.
Todas las personas son diferentes, por lo que la respuesta al tratamiento varía mucho. Los miembros del equipo de atención del cáncer que atiende al niño son las personas más capacitadas para hablar con usted sobre el pronóstico.
Estadios del carcinoma hepatocelular en niños
El estadio (etapa) describe la extensión del cáncer en el cuerpo, en especial indica si el cáncer se diseminó desde donde se formó a otras partes del cuerpo.
En el caso del carcinoma hepatocelular en niños, se utilizan los grupos PRETEXT y POSTTEXT para planificar el tratamiento. Los resultados de las pruebas y procedimientos que se usan para detectar, diagnosticar y saber si el cáncer se diseminó son los que se usan para determinar los grupos PRETEXT y POSTTEXT.
Los dos sistemas de agrupamiento que se utilizan para decidir si el tumor se puede extirpar mediante cirugía en el carcinoma hepatocelular en niños son los siguientes:
- Grupo PRETEXT. En este grupo se describe el tumor antes de que el paciente reciba cualquier tratamiento.
- Grupo POSTTEXT. En este grupo se describe el tumor después de que el paciente reciba el tratamiento, como por ejemplo quimioterapia neoadyuvante.
En los dos sistemas de agrupamiento, se divide al hígado en cuatro secciones. Los grupos PRETEXT y POSTTEXT dependen de cuáles secciones del hígado presentan cáncer. Hay cuatro grupos PRETEXT y POSTTEXT.
Grupo I de PRETEXT y POSTTEXT

En el grupo I, el cáncer se encuentra en una sección del hígado. Tres secciones del hígado contiguas no tienen cáncer.
Grupo II de PRETEXT y POSTTEXT

En el grupo II, el cáncer se encuentra en una o dos secciones del hígado. Dos secciones del hígado contiguas no tienen cáncer.
Grupo III de PRETEXT y POSTTEXT

En el grupo III, se presenta una de las siguientes situaciones:
- El cáncer se encuentra en tres secciones del hígado y una sección no tiene cáncer.
- El cáncer se encuentra en dos secciones del hígado y hay dos secciones no contiguas sin cáncer.
Grupo IV de PRETEXT y POSTTEXT
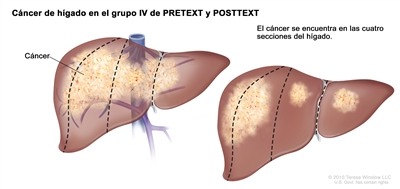
En el grupo IV, el cáncer se encuentra en las cuatro secciones del hígado.
Carcinoma hepatocelular en niños progresivo y recidivante
El carcinoma hepatocelular en niños puede ser una enfermedad progresiva o resistente al tratamiento. El carcinoma hepatocelular progresivo es un cáncer que sigue creciendo, diseminándose o empeorando. El carcinoma hepatocelular resistente al tratamiento es un cáncer que ya no responde al tratamiento.
El carcinoma hepatocelular en niños recidivante es cáncer que recidivó (volvió) después del tratamiento. El cáncer a veces reaparece en el hígado o en otras partes del cuerpo. Se harán pruebas para determinar en qué lugar del cuerpo reapareció el cáncer, si se diseminó y hasta dónde se diseminó. El tipo de tratamiento que se administra para el carcinoma hepatocelular recidivante depende de cuánto se ha diseminado la enfermedad.
Para obtener más información, consulte Cáncer recurrente: cáncer que regresa.
Tipos de tratamiento del carcinoma hepatocelular en niños
Hay diferentes tipos de tratamiento para el carcinoma hepatocelular en la niñez y adolescencia. El equipo de atención le ayudará a decidir el plan de tratamiento para su hijo. Se tendrán en cuenta muchos factores, como el estado general de salud del paciente y si el cáncer es nuevo o reapareció.
El oncólogo pediatra, un médico que se especializa en tratar el cáncer en la niñez, supervisará el tratamiento. El oncólogo pediatra trabaja con otros proveedores de atención de la salud expertos en el tratamiento de niños con carcinoma hepatocelular y que se especializan en ciertos campos de la medicina. Es de especial importancia, contar con un cirujano pediatra con experiencia en cirugía del hígado, quien pueda remitir a los pacientes a un programa de trasplante de hígado, de ser necesario. Entre estos especialistas, se encuentran los siguientes:
- Pediatra.
- Radioncólogo.
- Patólogo.
- Enfermero especializado en pediatría.
- Especialista en rehabilitación.
- Psicólogo.
- Trabajador social.
- Asesor nutricional.
- Especialista en vida infantil.
- Especialista en fertilidad.
El plan de tratamiento incluirá información sobre el tipo de cáncer, además de las opciones, objetivos, y posibles efectos secundarios del tratamiento. Hablar con el equipo de atención antes de comenzar el tratamiento para saber qué sucederá puede ser útil. Para obtener información en inglés sobre el cáncer infantil, consulte Children with Cancer: A Guide for Parents (Niños con cáncer: Guía para padres).
Cirugía
Cuando es posible, el cáncer se extirpa mediante cirugía. Los tipos de cirugía que tal vez se hagan son los siguientes:
- Hepatectomía parcial. Procedimiento en el que se extirpa la parte del hígado donde se encuentra el cáncer. Es posible que esta parte extirpada sea un trozo de tejido en forma de cuña, un lóbulo completo o una porción más grande del hígado, con un poco del tejido sano que lo rodea.
- Hepatectomía total y trasplante de hígado. En el primer procedimiento se extirpa todo el hígado, y en el segundo se reemplaza este órgano por uno sano de un donante. El trasplante es posible cuando el cáncer solo está en el hígado y se obtiene un hígado donado. Si el paciente debe esperar un hígado de un donante, se administran otros tratamientos según sea necesario.
- Resección de las metástasis. Procedimiento en el que se extirpa el cáncer que se diseminó fuera del hígado, como los tejidos cercanos, los pulmones o el encéfalo.
El tipo de cirugía que se hace depende de los siguientes aspectos:
- El grupo de PRETEXT y POSTTEXT.
- El tamaño del tumor primario.
- Si hay más de un tumor en el hígado.
- Si el cáncer se diseminó a los vasos sanguíneos principales cercanos.
- La concentración de AFP en la sangre.
- Si es posible reducir el tamaño del tumor con quimioterapia para que se pueda extirpar mediante cirugía.
- Si es necesario un trasplante de hígado.
Algunas veces, se administra quimioterapia antes de una cirugía, para reducir el tamaño del tumor y facilitar su extirpación. Esto se llama terapia neoadyuvante.
Una vez que el médico extirpa todo el cáncer visible durante la cirugía, es posible que algunos pacientes reciban quimioterapia o radioterapia para destruir cualquier célula cancerosa que haya quedado. El tratamiento que se administra después de la cirugía para disminuir el riesgo de que el cáncer vuelva se llama terapia adyuvante.
Quimioterapia
En la quimioterapia, se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Se puede administrar sola o con otros tratamientos, como la radioterapia.
Los dos tipos de quimioterapia que se usan para el tratamiento del carcinoma hepatocelular en niños son los siguientes:
- Quimioterapia sistémica. Los medicamentos se inyectan en una vena o músculo. Cuando se administran de esta forma, los medicamentos ingresan al torrente sanguíneo y llegan a las células cancerosas de todo el cuerpo.
- Quimioterapia regional. Los medicamentos se colocan de manera directa en el líquido cefalorraquídeo, un órgano o una cavidad corporal, como el abdomen. Cuando se administran de esta forma, los medicamentos afectan sobre todo las células cancerosas de esas áreas.
La quimioembolización de la arteria hepática (la arteria principal que transporta sangre al hígado) es un tipo de quimioterapia regional que se utiliza para tratar el carcinoma hepatocelular en niños que no se puede extirpar mediante cirugía. El medicamento contra el cáncer se inyecta en la arteria hepática a través de un catéter (tubo delgado). El medicamento se combina con una sustancia que obstruye la arteria e interrumpe el flujo de sangre hacia el tumor. La mayoría del medicamento contra el cáncer queda retenido cerca del tumor y solo una cantidad pequeña llega a otras partes del cuerpo. El bloqueo puede ser temporal o permanente, según la sustancia que se utilice para bloquear la arteria. Esto evita que el tumor reciba el oxígeno y los nutrientes que necesita para crecer. El hígado continúa recibiendo sangre de la vena porta, que transporta la sangre desde el estómago y el intestino hasta el hígado. Este procedimiento también se llama quimioembolización transarterial o QETA.
Los medicamentos de quimioterapia que se usan para tratar el carcinoma hepatocelular en niños son los siguientes:
- Cisplatino.
- Doxorrubicina.
- Fluorouracilo (5-FU).
- Vincristina.
La mayoría de los niños con cáncer reciben tratamiento en ensayos clínicos o reciben regímenes de quimioterapia similares a los que se usan en ensayos clínicos. Es posible usar combinaciones de estos medicamentos y en ocasiones se administran medicamentos de quimioterapia diferentes a los de esta lista.
Para obtener más información sobre el efecto, la forma de administración, los efectos secundarios comunes y otros datos de la quimioterapia, consulte Quimioterapia para tratar el cáncer.
Radioterapia
Este tipo de terapia usa rayos X de alta energía u otros tipos de radiación para destruir células cancerosas o impedir que se multipliquen. El carcinoma hepatocelular en niños se puede tratar con radioterapia interna. En la radioterapia interna, se usa una sustancia radiactiva sellada en agujas, semillas, alambres o catéteres que se colocan directamente en el cáncer o cerca de este.
- La radioembolización es un tipo de radioterapia interna que se usa para tratar el carcinoma hepatocelular en niños. Una pequeña cantidad de una sustancia radiactiva se adhiere a perlas pequeñas que se inyectan en la arteria hepática (la arteria principal que transporta sangre al hígado) mediante un tubo delgado llamado catéter. Las perlas se combinan con una sustancia que obstruye la arteria e interrumpe el flujo de sangre hacia el tumor. La mayoría de la radiación queda retenida cerca del tumor para eliminar las células cancerosas. Esto se hace para reducir el tamaño del tumor o aliviar los síntomas y mejorar la calidad de vida de los niños con carcinoma hepatocelular.
Para obtener más información sobre la radioterapia y sus efectos secundarios, consulte Radioterapia para tratar el cáncer y Efectos secundarios de la radioterapia.
Tratamiento antivírico
El carcinoma hepatocelular que se relaciona con el virus de la hepatitis B a veces se trata con medicamentos antivíricos.
Ensayos clínicos
Un ensayo clínico de tratamiento es un estudio de investigación que se hace con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para los pacientes de cáncer. Debido a que el cáncer es poco frecuente en los niños, se debe considerar la participación en un ensayo clínico.
Use el buscador de ensayos clínicos en inglés para encontrar los ensayos clínicos que el NCI patrocina y que aceptan pacientes en este momento. Puede buscar ensayos según el tipo de cáncer, la edad del paciente y el lugar donde se realizan los ensayos. En algunos ensayos clínicos solo se aceptan pacientes que no comenzaron el tratamiento. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
Para obtener más información sobre ensayos clínicos, consulte Información sobre estudios clínicos para pacientes y cuidadores.
Terapia dirigida
En la terapia dirigida, se usan medicamentos u otras sustancias que bloquean la acción de enzimas específicas, proteínas y otras moléculas que participan en la multiplicación y diseminación de células cancerosas. La terapia dirigida está en estudio para el tratamiento del carcinoma hepatocelular que volvió después del tratamiento.
Para obtener más información sobre la forma en que la terapia dirigida actúa en el tratamiento del cáncer, lo que se espera que pase cuando un paciente recibe terapia dirigida y los efectos secundarios de la terapia dirigida, consulte Terapia dirigida para tratar el cáncer.
Tratamiento del carcinoma hepatocelular en niños de diagnóstico reciente
El tratamiento del carcinoma hepatocelular de diagnóstico reciente que se puede extirpar mediante cirugía en el momento del diagnóstico incluye las siguientes opciones:
- Cirugía para extirpar el tumor, seguida de quimioterapia.
- Quimioterapia combinada, seguida de cirugía para extirpar el tumor.
- Cirugía sola para extirpar el tumor.
El tratamiento de un carcinoma hepatocelular recién diagnosticado que no se puede extirpar mediante cirugía y que no se diseminó a otras partes del cuerpo en el momento del diagnóstico incluye las siguientes opciones:
- Quimioterapia para reducir el tamaño del tumor, seguida de cirugía para extirparlo por completo.
- Quimioterapia para reducir el tamaño del tumor.
Si el tumor no se puede extirpar por completo mediante cirugía, el tratamiento adicional incluye los siguientes procedimientos:
- Trasplante de hígado.
- Quimioembolización o radioembolización de la arteria hepática para reducir el tamaño del tumor, seguida de cirugía para extirpar el tumor o trasplante de hígado.
- Quimioembolización o radioembolización de la arteria hepática sola.
- Radioembolización de la arteria hepática como terapia paliativa para aliviar los síntomas y mejorar la calidad de vida.
El tratamiento del carcinoma hepatocelular recién diagnosticado que se diseminó a otras partes del cuerpo en el momento del diagnóstico incluye la siguiente opción:
- Quimioterapia combinada para reducir el tamaño del tumor, seguida de cirugía para extirpar tanto tumor como sea posible del hígado y otras partes adonde el cáncer se diseminó. En los estudios se observó que quizás este tratamiento no sea eficaz, pero es posible que beneficie a algunos pacientes.
El tratamiento de un carcinoma hepatocelular recién diagnosticado relacionado con la infección por el virus de la hepatitis B incluye la siguiente opción:
- Cirugía para extirpar el tumor, seguida de medicamentos antivíricos para tratar la infección causada por el virus de la hepatitis B.
El tratamiento en ensayos clínicos para un carcinoma hepatocelular de diagnóstico reciente incluye la siguiente opción:
- Participación en un ensayo clínico de quimioterapia combinada y cirugía.
Tratamiento del carcinoma hepatocelular en niños progresivo o recidivante
El tratamiento del carcinoma hepatocelular progresivo o recidivante incluye las siguientes opciones:
- Quimioembolización de la arteria hepática para reducir el tamaño del tumor antes del trasplante de hígado.
- Trasplante de hígado.
- Participación en un ensayo clínico en el que se examine una muestra del tumor del paciente para verificar si tiene ciertos cambios en los genes y determinar el tipo de terapia dirigida que se administrará.
Efectos secundarios y efectos tardíos del tratamiento
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento del cáncer, consulte Efectos secundarios del tratamiento del cáncer.
Los problemas del tratamiento del cáncer que empiezan a los 6 meses o más después de que terminó el tratamiento, y continúan durante meses o años, se llaman efectos a largo plazo o tardíos. A continuación se mencionan algunos efectos tardíos del tratamiento del cáncer:
- Problemas físicos que afectan el funcionamiento del hígado o la audición.
- Cambios en el estado de ánimo, los sentimientos, el pensamiento, el aprendizaje o la memoria.
- Segundos cánceres (nuevos tipos de cáncer).
Algunos efectos tardíos se pueden tratar o controlar. Es importante hablar con los médicos sobre los posibles efectos a largo plazo de algunos tratamientos del cáncer en su niño. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Atención de seguimiento
A medida que transcurre el tratamiento del niño, se harán pruebas o exámenes de seguimiento, revisiones o controles. Para saber si el tratamiento está funcionando, es posible que se repitan algunas de las pruebas que se usaron para diagnosticar el cáncer o para determinar el grupo de tratamiento. Los resultados sirven para tomar decisiones sobre el tratamiento: continuarlo, interrumpirlo o cambiarlo.
Algunas pruebas se seguirán repitiendo cada cierto tiempo después de que finalice el tratamiento. Los resultados de estas pruebas quizás indiquen si la afección del niño ha cambiado o si el cáncer recidivó (volvió).
Cómo afrontar el cáncer de su niño
Cuando un niño tienen cáncer, todos los miembros de la familia necesitan de apoyo. Es importante cuidar de uno mismo durante este momento difícil. Busque el apoyo de personas dentro del equipo de tratamiento, su familia y su comunidad. Para obtener más información, consulte Papás que tienen a un niño con cáncer, así como la información en inglés Children with Cancer: A Guide for Parents (Niños con cáncer: Guía para padres).
Sarcoma embrionario indiferenciado de hígado en niños
El sarcoma embrionario indiferenciado de hígado en niños es un tipo muy raro de cáncer que por lo general se forma en los tejidos del lóbulo derecho del hígado. Este tipo de cáncer de hígado se suele presentar en niños de 5 a 10 años, pero también se ha observado en adolescentes. Con frecuencia, se disemina por todo el hígado o a los pulmones.
El hígado es uno de los órganos más grandes del cuerpo. Está detrás de las costillas, en la parte superior derecha del abdomen, y tiene dos lóbulos. El hígado tiene muchas funciones importantes y tres de ellas son las siguientes:
- Producir la bilis para ayudar a digerir la grasa de los alimentos.
- Almacenar glucógeno (azúcar), que el cuerpo usa para obtener energía.
- Filtrar sustancias dañinas de la sangre para que salgan del cuerpo en las heces y la orina.

Síntomas del sarcoma embrionario indiferenciado de hígado en niños
A veces los niños con sarcoma embrionario indiferenciado de hígado no tienen síntomas hasta que el tumor ha crecido. Es importante consultar con el médico si su niño presenta alguno de los siguientes síntomas:
- Masa en el abdomen.
- Dolor abdominal.
- Pérdida de peso por motivos desconocidos.
- Pérdida del apetito.
- Fatiga o pérdida de energía.
Es posible que otras afecciones que no son sarcoma embrionario indiferenciado de hígado causen estos síntomas. La única manera de saberlo es mediante una consulta médica.
Pruebas para diagnosticar el sarcoma embrionario indiferenciado de hígado en niños
Si su niño presenta síntomas que indican un posible sarcoma embrionario indiferenciado de hígado, el médico deberá determinar si estos se deben a un cáncer o a otra afección. Le preguntará cuándo empezaron los síntomas y cuán a menudo se presentan. En la consulta médica también le preguntarán sobre la historia médica familiar y los antecedentes médicos personales del niño y le harán un examen físico. A partir de estos resultados, es posible que el equipo médico indique pruebas diagnósticas para determinar si su hijo tiene sarcoma embrionario indiferenciado de hígado. Si el niño tiene cáncer de hígado, los resultados de estas pruebas también ayudarán a planificar el tratamiento.
Las siguientes pruebas y procedimientos se usan para diagnosticar el sarcoma embrionario indiferenciado de hígado:
Recuento sanguíneo completo
El recuento sanguíneo completo (RSC) es un procedimiento en el que se toma una muestra de sangre para verificar los siguientes elementos:
- El número de glóbulos rojos, glóbulos blancos y plaquetas.
- La cantidad de hemoglobina (proteína que transporta el oxígeno) en los glóbulos rojos.
- La parte de la muestra compuesta por glóbulos rojos.
Pruebas del funcionamiento hepático
En las pruebas del funcionamiento hepático se mide la cantidad de ciertas sustancias que el hígado libera en la sangre. Una cantidad más alta que la normal de una sustancia, a veces, es un signo de daño hepático o cáncer de hígado.
Estudios bioquímicos de la sangre
Los estudios bioquímicos de la sangre miden la cantidad de ciertas sustancias, como la bilirrubina o la lactato–deshidrogenasa (LDH) que los órganos y tejidos del cuerpo liberan en la sangre. Una cantidad anormal (mayor o menor que la normal) de una sustancia quizás sea un signo de enfermedad.
Imágenes por resonancia magnética con gadolinio
Las imágenes por resonancia magnética (IRM) son un procedimiento en el que se usa un imán, ondas de radio y una computadora para crear una serie de imágenes detalladas de áreas del interior del hígado. Se inyecta en una vena una sustancia que se llama gadolinio. El gadolinio se acumula alrededor de las células cancerosas y las hace aparecer más brillantes en la imagen. Este procedimiento también se llama IRM nuclear.

Tomografía computarizada
La tomografía computarizada (TC) es un procedimiento en el que se usa una computadora conectada a una máquina de rayos X para tomar una serie de imágenes detalladas del interior del cuerpo desde ángulos diferentes. Se inyecta un tinte en una vena o se ingiere para que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
En el caso del cáncer de hígado infantil, se suele hacer una TC del tórax (pecho) y del abdomen.
Para obtener más información, consulte Exploraciones con tomografía computarizada (TC) para el cáncer.

Ecografía
La ecografía es un procedimiento para el que se hacen rebotar ondas de sonido de alta energía (ultrasónicas) en los tejidos u órganos internos a fin de producir ecos. Los ecos forman una imagen de los tejidos del cuerpo que se llama ecograma. En el caso del cáncer de hígado infantil, se suele hacer una ecografía del abdomen para observar los vasos sanguíneos principales.

Radiografía del tórax
La radiografía del tórax es una radiografía de los pulmones. Un rayo X es un tipo de radiación de alta energía que puede atravesar el cuerpo y plasmarse en una película, lo que permite obtener una imagen de áreas del interior del cuerpo.
Biopsia
La biopsia es un procedimiento por el que se obtiene una muestra de tejido del tumor para que un patólogo lo observe al microscopio y determine si hay signos de cáncer. Durante el mismo procedimiento de biopsia, a veces el médico extirpa una cantidad del tumor, siempre que sea posible y seguro.
Prueba inmunohistoquímica
En la prueba inmunohistoquímica se usan anticuerpos para determinar si hay ciertos antígenos (marcadores) en una muestra de tejido de un paciente. Por lo general, los anticuerpos se unen a una enzima o un tinte fluorescente. Una vez que los anticuerpos se unen a un antígeno específico en una muestra de tejido, se activa la enzima o el tinte y se observa el antígeno al microscopio. Este tipo de prueba se usa para diagnosticar el cáncer y diferenciarlo de otros tipos de cáncer.
En busca de una segunda opinión
Quizás usted quiera una segunda opinión para confirmar el diagnóstico del niño y el plan de tratamiento. Para esto, necesitará los resultados de las pruebas y los informes médicos importantes a fin de compartirlos con el profesional médico a quien usted vaya a pedir una segunda opinión. Durante la cita para obtener una segunda opinión, se revisará el informe de patología, las preparaciones de laboratorio y las pruebas por imágenes antes de darle una recomendación. Es posible que esta coincida con las recomendaciones iniciales, se sugieran cambios u otros abordajes, o se le proporcione más información sobre el cáncer de su niño.
Para obtener más información sobre cómo elegir profesionales médicos y obtener una segunda opinión, consulte Búsqueda de tratamiento para el cáncer. Para obtener información sobre profesionales médicos u hospitales que pueden proporcionar una segunda opinión, comuníquese por teléfono, chat o correo electrónico con el Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Para obtener información sobre preguntas que tal vez quiera hacer durante esta cita, consulte Preguntas para el médico sobre el cáncer.
Factores pronósticos del sarcoma embrionario indiferenciado de hígado en niños
Si su niño recibe un diagnóstico de sarcoma embrionario indiferenciado de hígado es posible que usted tenga preguntas sobre la gravedad del cáncer y la probabilidad que tiene de sobrevivir. El pronóstico es el resultado o la evolución probable de una enfermedad, en el caso del sarcoma embrionario indiferenciado de hígado en niños, muchos factores como los siguientes podrían afectar dicho pronóstico:
- El tamaño del tumor.
- La forma en que el cáncer reacciona a la quimioterapia.
- Si el cáncer se puede extirpar por completo mediante cirugía.
- Si el niño puede recibir un trasplante de hígado.
- Si el cáncer se diseminó a otros lugares del cuerpo, como los pulmones.
- Si el cáncer recién se diagnosticó o volvió después del tratamiento.
Para el sarcoma embrionario indiferenciado de hígado en niños que vuelve después del tratamiento inicial, el pronóstico depende de los siguientes aspectos:
- Lugar del cuerpo donde reapareció el tumor.
- Tipo de tratamiento que se usó para el cáncer inicial.
Todas las personas son diferentes, por lo que la respuesta al tratamiento puede variar mucho. Los miembros del equipo de atención del cáncer que atiende al niño son las personas más capacitadas para hablar con usted sobre el pronóstico.
Estadios del sarcoma embrionario indiferenciado de hígado en niños
El estadio (etapa) describe la extensión del cáncer en el cuerpo, como el tamaño del tumor, si se diseminó, y de ser así, qué tanto se ha diseminado desde donde se formó. No hay un sistema de estadificación para el sarcoma embrionario indiferenciado de hígado, pero las pruebas y procedimientos que se usan para diagnosticar el cáncer también se usan para planificar el tratamiento.
Tipos de tratamiento para el sarcoma embrionario indiferenciado de hígado en niños
Hay diferentes tipos de tratamiento para el sarcoma embrionario indiferenciado de hígado en la niñez y la adolescencia. El equipo de atención le ayudará a decidir el plan de tratamiento para su hijo. Se tendrán en cuenta muchos factores, como el estado general de salud del paciente y si el cáncer es nuevo o reapareció.
El oncólogo pediatra, un médico que se especializa en tratar el cáncer en la niñez, supervisará el tratamiento. El oncólogo pediatra trabaja con otros proveedores de atención de la salud expertos en el tratamiento de niños con sarcoma embrionario indiferenciado de hígado y que se especializan en ciertos campos de la medicina. Es de especial importancia contar con un cirujano pediatra con experiencia en cirugía del hígado, quien pueda remitir a los pacientes a un programa de trasplante de hígado, de ser necesario. Entre estos especialistas, se encuentran los siguientes:
- Pediatra.
- Radioncólogo.
- Patólogo.
- Enfermero especializado en pediatría.
- Especialista en rehabilitación.
- Psicólogo.
- Trabajador social.
- Asesor nutricional.
- Especialista en vida infantil.
El plan de tratamiento incluirá información sobre el tipo de cáncer, además de las opciones, objetivos, y posibles efectos secundarios del tratamiento. Hablar con el equipo de atención antes de comenzar el tratamiento, para saber qué sucederá, puede ser útil. Para obtener información en inglés sobre el cáncer infantil, consulte Children with Cancer: A Guide for Parents (Niños con cáncer: Guía para padres).
Cirugía
Cuando es posible, el cáncer se extirpa mediante cirugía. Los tipos de cirugía que tal vez se hagan son los siguientes:
- Hepatectomía parcial. Procedimiento en el que se extirpa la parte del hígado donde se encuentra el cáncer. Es posible que esta parte extirpada sea un trozo de tejido en forma de cuña, un lóbulo completo o una porción más grande del hígado, con un poco del tejido sano que lo rodea. El tejido que queda del hígado se encarga de las funciones de este órgano y a veces vuelve a crecer.
- Trasplante de hígado. Procedimiento en el que se extirpa todo el hígado y se reemplaza con uno sano de un donante. Este procedimiento es posible cuando el cáncer solo está en el hígado y se obtiene un hígado donado. Si el paciente debe esperar el hígado de un donante, se administran otros tratamientos según sea necesario.
Quimioterapia
En la quimioterapia, se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación.
La quimioterapia para el sarcoma embrionario indiferenciado de hígado en niños se inyecta en una vena. Cuando se administran de esta forma, los medicamentos ingresan al torrente sanguíneo y llegan a las células cancerosas de todo el cuerpo.
Los medicamentos de quimioterapia que se usan para tratar el sarcoma embrionario indiferenciado de hígado en niños son los siguientes:
- Cisplatino.
- Ciclofosfamida.
- Dactinomicina.
- Doxorrubicina.
- Etopósido.
- Ifosfamida.
- Vincristina.
Es posible usar combinaciones de estos medicamentos y en ocasiones se administran medicamentos de quimioterapia diferentes a los de esta lista.
Para obtener más información sobre la quimioterapia y sus efectos secundarios, consulte Quimioterapia para tratar el cáncer.
Ensayos clínicos
Un ensayo clínico de tratamiento es un estudio de investigación que se hace con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para los pacientes de cáncer. Debido a que el cáncer es poco frecuente en la niñez, se debe considerar la participación en un ensayo clínico.
Use el buscador de ensayos clínicos en inglés para encontrar los ensayos clínicos que el NCI patrocina y que aceptan pacientes en este momento. Puede buscar ensayos según el tipo de cáncer, la edad de los participantes y el lugar donde se realizan los ensayos. En algunos ensayos clínicos solo se aceptan pacientes que no comenzaron el tratamiento. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
Para obtener más información sobre ensayos clínicos, consulte Información sobre estudios clínicos para pacientes y cuidadores.
Terapia dirigida
En la terapia dirigida, se usan medicamentos u otras sustancias que bloquean la acción de enzimas específicas, proteínas y otras moléculas que participan en la multiplicación y diseminación de células cancerosas. La terapia dirigida está en estudio para el tratamiento del sarcoma embrionario indiferenciado de hígado que volvió después del tratamiento.
Para obtener más información sobre la forma en que la terapia dirigida actúa en el tratamiento del cáncer, lo que se espera que pase cuando un paciente recibe terapia dirigida y los efectos secundarios de la terapia dirigida, consulte Terapia dirigida para tratar el cáncer.
Tratamiento del sarcoma embrionario indiferenciado de hígado en niños
El tratamiento del sarcoma embrionario indiferenciado de hígado en niños de diagnóstico reciente incluye las siguientes opciones:
- Quimioterapia antes de una cirugía para reducir el tamaño del tumor y facilitar su extirpación. A veces también, se administra quimioterapia después de la cirugía.
- Cirugía para extirpar el tumor, seguida de quimioterapia. En ocasiones, se hace una segunda cirugía para extirpar lo que queda del tumor, seguida de más quimioterapia.
- Trasplante de hígado si no se puede extirpar el tumor mediante cirugía.
En ocasiones, el sarcoma embrionario indiferenciado de hígado en niños continúa creciendo o recidiva (vuelve) después del tratamiento. El cáncer a veces reaparece en el hígado o en otras partes del cuerpo. El médico trabajará con usted para planificar el tratamiento si a su hijo se le diagnostica sarcoma embrionario indiferenciado recidivante del hígado.
Efectos secundarios y efectos tardíos del tratamiento
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento del cáncer, consulte Efectos secundarios del tratamiento del cáncer.
Los problemas del tratamiento del cáncer que empiezan a los 6 meses o más después de que terminó el tratamiento, y continúan durante meses o años, se llaman efectos a largo plazo o tardíos. A continuación se mencionan algunos efectos tardíos del tratamiento del cáncer:
- Problemas físicos.
- Cambios en el estado de ánimo, los sentimientos, el pensamiento, el aprendizaje o la memoria.
- Segundos cánceres (nuevos tipos de cáncer).
Es posible tratar o controlar algunos efectos tardíos. Es importante hablar con los médicos sobre los posibles efectos a largo plazo de algunos tratamientos del cáncer en su niño. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Atención de seguimiento
A medida que transcurre el tratamiento del niño, se harán pruebas o exámenes de seguimiento, revisiones o controles. Para saber si el tratamiento está funcionando, es posible que se repitan algunas de las pruebas que se usaron para diagnosticar el cáncer o para determinar el grupo de tratamiento. Los resultados sirven para tomar decisiones sobre el tratamiento: continuarlo, interrumpirlo o cambiarlo.
Algunas de las pruebas se siguen haciendo de vez en cuando después de finalizar el tratamiento. Los resultados quizás indiquen si la afección del niño ha cambiado o si el cáncer volvió.
Cómo afrontar el cáncer de su niño
Cuando los niños tienen cáncer, todos los miembros de la familia necesitan de apoyo. Es importante cuidar de uno mismo durante este momento difícil. Busque el apoyo de personas dentro del equipo de tratamiento, su familia y su comunidad. Para obtener más información, consulte Papás que tienen a un niño con cáncer, así como la información en inglés Children with Cancer: A Guide for Parents (Niños con cáncer: Guía para padres).
Coriocarcinoma de hígado en lactantes
El coriocarcinoma de hígado en lactantes (coriocarcinoma hepático infantil o coriocarcinoma hepático congénito) es un tipo de cáncer muy raro que se origina en la placenta y se disemina al feto. Por lo general, el tumor se encuentra a los pocos meses de nacer el bebé.
El hígado es uno de los órganos más grandes del cuerpo. Está detrás de las costillas, en la parte superior derecha del abdomen, y tiene dos lóbulos. El hígado tiene muchas funciones importantes y tres de ellas son las siguientes:
- Producir la bilis para ayudar a digerir la grasa de los alimentos.
- Almacenar glucógeno (azúcar), que el cuerpo usa para obtener energía.
- Filtrar sustancias dañinas de la sangre para que salgan del cuerpo en las heces y la orina.

La madre del niño también puede recibir un diagnóstico de coriocarcinoma. Para obtener más información sobre el tratamiento del coriocarcinoma en la madre del niño, consulte Tratamiento de la enfermedad trofoblástica de la gestación.
Síntomas del coriocarcinoma de hígado en lactantes
A veces los niños con coriocarcinoma de hígado en lactantes no tienen síntomas hasta que el tumor ha crecido. Es importante consultar con el médico si su niño presenta alguno de los siguientes síntomas:
- Masa en el abdomen.
- Hinchazón en el abdomen.
- Hemorragia.
- Debilidad o aumento del sueño.
- Palidez (pérdida del color normal de la piel o del interior de la nariz y la boca).
- Dificultad para respirar.
- Signos de pubertad precoz (inicio de la pubertad).
- Crecimiento lento, mala alimentación o retrasos en los hitos del desarrollo.
Es posible que otras afecciones que no son coriocarcinoma de hígado en lactantes causen estos síntomas. La única manera de saberlo es mediante una consulta médica.
Pruebas para diagnosticar el coriocarcinoma de hígado en lactantes
Si su niño presenta síntomas que indican un posible coriocarcinoma de hígado en lactantes, el médico deberá determinar si estos se deben a un cáncer o a otra afección. Le preguntará cuándo empezaron los síntomas y cuán a menudo se presentan. En la consulta médica también le preguntarán sobre la historia médica familiar y los antecedentes médicos personales del niño y le harán un examen físico. A partir de estos resultados, es posible que el equipo médico indique pruebas diagnósticas para determinar si su hijo tiene coriocarcinoma de hígado en lactantes. Los resultados de estas pruebas también ayudarán a planificar el tratamiento.
Las siguientes pruebas y procedimientos se usan para diagnosticar el coriocarcinoma de hígado en lactantes:
Prueba sérica de marcadores tumorales
En las pruebas séricas de marcadores tumorales se miden las cantidades de ciertas sustancias que los órganos, los tejidos o las células tumorales liberan en la sangre. Ciertas sustancias se relacionan con tipos específicos de cáncer cuando se encuentran en concentraciones más altas en la sangre. Estas sustancias se llaman marcadores tumorales. La sangre de los niños que tienen cáncer de hígado a veces contiene cantidades altas de una hormona que se llama gonadotropina coriónica humana β (GCh-β), o una proteína que se llama alfafetoproteína (AFP). Otros cánceres, los tumores hepáticos benignos y ciertas afecciones no cancerosas, como la cirrosis y la hepatitis también aumentan las concentraciones de AFP.
Recuento sanguíneo completo
El recuento sanguíneo completo (RSC) es un procedimiento en el que se toma una muestra de sangre para verificar los siguientes elementos:
- El número de glóbulos rojos, glóbulos blancos y plaquetas.
- La cantidad de hemoglobina (proteína que transporta el oxígeno) en los glóbulos rojos.
- La parte de la muestra compuesta por glóbulos rojos.
Pruebas del funcionamiento hepático
En las pruebas del funcionamiento hepático se mide la cantidad de ciertas sustancias que el hígado libera en la sangre. Una cantidad más alta que la normal de una sustancia, a veces, es un signo de daño hepático o cáncer de hígado.
Estudios bioquímicos de la sangre
Los estudios bioquímicos de la sangre miden la cantidad de ciertas sustancias, como la bilirrubina o la lactato–deshidrogenasa (LDH) que los órganos y tejidos del cuerpo liberan en la sangre. Una cantidad anormal (mayor o menor que la normal) de una sustancia quizás sea un signo de enfermedad.
Imágenes por resonancia magnética con gadolinio
Las imágenes por resonancia magnética (IRM) son un procedimiento en el que se usa un imán, ondas de radio y una computadora para crear una serie de imágenes detalladas de áreas del interior del hígado. Se inyecta en una vena una sustancia que se llama gadolinio. El gadolinio se acumula alrededor de las células cancerosas y las hace aparecer más brillantes en la imagen. Este procedimiento también se llama IRM nuclear.

Tomografía computarizada
La tomografía computarizada (TC) es un procedimiento en el que se usa una computadora conectada a una máquina de rayos X para tomar una serie de imágenes detalladas del interior del cuerpo desde ángulos diferentes. Se inyecta un tinte en una vena o se ingiere para que los órganos o los tejidos se destaquen de forma más clara. Este procedimiento también se llama tomografía computadorizada, tomografía axial computarizada (TAC) o exploración por TAC.
En el caso del cáncer de hígado infantil, se suele hacer una TC del tórax (pecho) y del abdomen.
Para obtener más información, consulte Exploraciones con tomografía computarizada (TC) para el cáncer.

Ecografía
La ecografía es un procedimiento para el que se hacen rebotar ondas de sonido de alta energía (ultrasónicas) en los tejidos u órganos internos a fin de producir ecos. Los ecos forman una imagen de los tejidos del cuerpo que se llama ecograma. En el caso del cáncer de hígado infantil, se suele hacer una ecografía del abdomen para observar los vasos sanguíneos principales.

Radiografía del tórax
La radiografía del tórax es una radiografía de los pulmones. Un rayo X es un tipo de radiación de alta energía que puede atravesar el cuerpo y plasmarse en una película, lo que permite obtener una imagen de áreas del interior del cuerpo.
Prueba inmunohistoquímica
En la prueba inmunohistoquímica se usan anticuerpos para determinar si hay ciertos antígenos (marcadores) en una muestra de tejido de un paciente. Por lo general, los anticuerpos se unen a una enzima o un tinte fluorescente. Una vez que los anticuerpos se unen a un antígeno específico en una muestra de tejido, se activa la enzima o el tinte y se observa el antígeno al microscopio. Este tipo de prueba se usa para diagnosticar el cáncer y diferenciarlo de otros tipos de cáncer.
En busca de una segunda opinión
Quizás usted quiera una segunda opinión para confirmar el diagnóstico del niño y el plan de tratamiento. Para esto, necesitará los resultados de las pruebas y los informes médicos importantes a fin de compartirlos con el profesional médico a quien usted vaya a pedir una segunda opinión. Durante la cita para obtener una segunda opinión, se revisará el informe de patología, las preparaciones de laboratorio y las pruebas por imágenes antes de darle una recomendación. Es posible que esta coincida con las recomendaciones iniciales, se sugieran cambios u otros abordajes, o se le proporcione más información sobre el cáncer de su niño.
Para obtener más información sobre cómo elegir profesionales médicos y obtener una segunda opinión, consulte Búsqueda de tratamiento para el cáncer. Para obtener información sobre profesionales médicos u hospitales que pueden proporcionar una segunda opinión, comuníquese por teléfono, chat o correo electrónico con el Servicio de Información de Cáncer del Instituto Nacional del Cáncer. Para obtener información sobre preguntas que tal vez quiera hacer durante esta cita, consulte Preguntas para el médico sobre el cáncer.
Factores pronósticos del coriocarcinoma de hígado en lactantes
Si su niño recibe un diagnóstico de coriocarcinoma de hígado en lactantes es posible que usted tenga preguntas sobre la gravedad del cáncer y la probabilidad que tiene de sobrevivir. El pronóstico es el resultado o la evolución probable de una enfermedad, en el caso del coriocarcinoma de hígado en lactantes, muchos factores como los siguientes podrían afectar dicho pronóstico:
- El tamaño del tumor.
- El estado de salud del niño.
- La forma en que el cáncer reacciona a la quimioterapia.
- Si el cáncer se puede extirpar por completo mediante cirugía.
- Si el niño puede recibir un trasplante de hígado.
- Si el cáncer recién se diagnosticó o volvió.
Para el coriocarcinoma de hígado en lactantes que vuelve después del tratamiento inicial, el pronóstico depende de los siguientes aspectos:
- Lugar del cuerpo donde recidivó (volvió) el tumor.
- Tipo de tratamiento que se usó para el cáncer inicial.
Todas las personas son diferentes, por lo que la respuesta al tratamiento varía mucho. Los miembros del equipo de atención del cáncer que atiende al niño son las personas más capacitadas para hablar con usted sobre el pronóstico.
Estadios del coriocarcinoma de hígado en lactantes
El estadio (etapa) describe la extensión del cáncer en el cuerpo, como el tamaño del tumor, si se diseminó, y de ser así, qué tanto se ha diseminado desde donde se formó. No hay un sistema de estadificación para el coriocarcinoma de hígado en lactantes, pero las pruebas y procedimientos que se usan para diagnosticar el cáncer también se usan para planificar el tratamiento.
Tipos de tratamiento para el coriocarcinoma de hígado en lactantes
Hay diferentes tipos de tratamiento para el coriocarcinoma de hígado en lactantes. El equipo de atención le ayudará a decidir el plan de tratamiento para su hijo. Se tendrán en cuenta muchos factores, como el estado general de salud del paciente y si el cáncer es nuevo o reapareció.
El oncólogo pediatra, un médico que se especializa en tratar el cáncer en la niñez, supervisará el tratamiento. El oncólogo pediatra trabaja con otros proveedores de atención de la salud expertos en el tratamiento de niños con coriocarcinoma de hígado en lactantes y que se especializan en ciertos campos de la medicina. Es de especial importancia, contar con un cirujano pediatra con experiencia en cirugía del hígado, quien pueda remitir a los pacientes a un programa de trasplante de hígado, de ser necesario. Entre estos especialistas, se encuentran los siguientes:
- Pediatra.
- Radioncólogo.
- Patólogo.
- Enfermero especializado en pediatría.
- Especialista en rehabilitación.
- Psicólogo.
- Trabajador social.
- Asesor nutricional.
- Especialista en vida infantil.
El plan de tratamiento incluirá información sobre el tipo de cáncer, además de las opciones, objetivos, y posibles efectos secundarios del tratamiento. Hablar con el equipo de atención antes de comenzar el tratamiento, para saber qué sucederá, puede ser útil. Para obtener información en inglés sobre el cáncer infantil, consulte Children with Cancer: A Guide for Parents (Niños con cáncer: Guía para padres).
Cirugía
Cuando es posible, el cáncer se extirpa mediante cirugía. Los tipos de cirugía que tal vez se hagan son los siguientes:
- Hepatectomía parcial. Procedimiento en el que se extirpa la parte del hígado donde se encuentra el cáncer. Es posible que esta parte extirpada sea un trozo de tejido en forma de cuña, un lóbulo completo o una porción más grande del hígado, con un poco del tejido sano que lo rodea. El tejido que queda del hígado se encarga de las funciones de este órgano y a veces vuelve a crecer.
- Trasplante de hígado. Procedimiento en el que se extirpa todo el hígado y se reemplaza con uno sano de un donante. El trasplante es posible cuando el cáncer solo está en el hígado y se obtiene un hígado donado. Si el paciente debe esperar un hígado de un donante, se administran otros tratamientos según sea necesario.
Algunas veces, se administra quimioterapia antes de una cirugía para reducir el tamaño del tumor y facilitar su extirpación. Esto se llama terapia neoadyuvante.
Quimioterapia
En la quimioterapia, se usan medicamentos para interrumpir la formación de células cancerosas, ya sea mediante su destrucción o al impedir su multiplicación. Se puede administrar sola o combinada con otros tratamientos.
La quimioterapia para el coriocarcinoma de hígado en lactantes se inyecta en una vena. Cuando se administran de esta forma, los medicamentos ingresan al torrente sanguíneo y llegan a las células cancerosas de todo el cuerpo.
Los medicamentos de quimioterapia que se usan para tratar el coriocarcinoma de hígado en lactantes son los siguientes:
- Bleomicina.
- Cisplatino.
- Etopósido.
- Metotrexato.
Es posible usar combinaciones de estos medicamentos y en ocasiones se administran medicamentos de quimioterapia diferentes a los de esta lista.
Para obtener más información sobre la quimioterapia y sus efectos secundarios, consulte Quimioterapia para tratar el cáncer.
Ensayos clínicos
Un ensayo clínico de tratamiento es un estudio de investigación que se hace con el fin de mejorar los tratamientos actuales u obtener información sobre tratamientos nuevos para los pacientes de cáncer. Debido a que el cáncer es poco frecuente en los niños, se debe considerar la participación en un ensayo clínico.
Use el buscador de ensayos clínicos en inglés para encontrar los ensayos clínicos que el NCI patrocina y que aceptan pacientes en este momento. Puede buscar ensayos según el tipo de cáncer, la edad de los participantes y el lugar donde se realizan los ensayos. En algunos ensayos clínicos solo se aceptan pacientes que no comenzaron el tratamiento. Para obtener información en inglés sobre ensayos clínicos patrocinados por otras organizaciones, consulte el portal de Internet ClinicalTrials.gov.
Para obtener más información sobre ensayos clínicos, consulte Información sobre estudios clínicos para pacientes y cuidadores.
Terapia dirigida
En la terapia dirigida, se usan medicamentos u otras sustancias que bloquean la acción de enzimas específicas, proteínas y otras moléculas que participan en la multiplicación y diseminación de células cancerosas. La terapia dirigida está en estudio para el tratamiento del coriocarcinoma de hígado en lactantes que volvió después del tratamiento.
Para obtener más información sobre la forma en que la terapia dirigida actúa en el tratamiento del cáncer, lo que se espera que pase cuando un paciente recibe terapia dirigida y los efectos secundarios de la terapia dirigida, consulte Terapia dirigida para tratar el cáncer.
Tratamiento del coriocarcinoma de hígado en lactantes
El tratamiento del coriocarcinoma de hígado en lactantes de diagnóstico reciente incluye las siguientes opciones:
- Quimioterapia antes de una cirugía, para reducir el tamaño del tumor y facilitar su extirpación.
- Cirugía para extirpar el tumor. A veces, se administra quimioterapia después de la cirugía.
- Quimioterapia antes de un trasplante de hígado si no se puede extirpar el tumor mediante cirugía.
En ocasiones, el coriocarcinoma de hígado en lactantes continúa creciendo o recidiva (vuelve) después del tratamiento. El cáncer a veces reaparece en el hígado o en otras partes del cuerpo. El médico trabajará con usted para planificar el tratamiento si a su hijo se le diagnostica coriocarcinoma de hígado en lactantes recidivante.
Efectos secundarios y efectos tardíos del tratamiento
Para obtener más información sobre los efectos secundarios que comienzan durante el tratamiento del cáncer, consulte Efectos secundarios del tratamiento del cáncer.
Los problemas del tratamiento del cáncer que empiezan a los 6 meses o más después de que terminó el tratamiento, y continúan durante meses o años, se llaman efectos a largo plazo o tardíos. A continuación se mencionan algunos efectos tardíos del tratamiento del cáncer:
- Problemas físicos que afectan la audición.
- Cambios en el estado de ánimo, los sentimientos, el pensamiento, el aprendizaje o la memoria.
- Segundos cánceres (nuevos tipos de cáncer).
Algunos efectos tardíos se pueden tratar o controlar. Es importante hablar con los médicos sobre los posibles efectos a largo plazo de algunos tratamientos del cáncer en su niño. Para obtener más información, consulte Efectos tardíos del tratamiento anticanceroso en la niñez.
Atención de seguimiento
A medida que transcurre el tratamiento del niño, se harán pruebas o exámenes de seguimiento, revisiones o controles. Para saber si el tratamiento está funcionando, es posible que se repitan algunas de las pruebas que se usaron para diagnosticar el cáncer o para determinar el grupo de tratamiento. Los resultados sirven para tomar decisiones sobre el tratamiento: continuarlo, interrumpirlo o cambiarlo.
Algunas pruebas se seguirán repitiendo cada cierto tiempo después de que finalice el tratamiento. Los resultados quizás indiquen si la afección del niño ha cambiado o si el cáncer volvió.
Cómo afrontar el cáncer de su niño
Cuando un niño tiene cáncer, todos los miembros de la familia necesitan de apoyo. Es importante cuidar de uno mismo durante este momento difícil. Busque el apoyo de personas dentro del equipo de tratamiento, su familia y su comunidad. Para obtener más información, consulte Papás que tienen a un niño con cáncer, así como la información en inglés Children with Cancer: A Guide for Parents (Niños con cáncer: Guía para padres).
Última revisión: 2024-08-19
Si usted quiere saber más sobre el cáncer y cómo se trata, o si desea saber sobre ensayos clínicos para su tipo de cáncer, puede llamar al Servicio de Información del Instituto Nacional del Cáncer (NCI, por sus siglas en inglés) al 1-800-422-6237, llamada gratuita. Un especialista en información capacitado puede hablar con usted y responder a sus preguntas.

